Schmerztherapie
Ganzheitliche Behandlung bei chronischen Schmerzen
In unserer Praxis setzen wir uns dafür ein, durch individualisierte diagnostische und therapeutische Methoden Menschen mit akuten und chronischen Schmerzen zu helfen. Diese basieren auf dem bio-psycho-sozialen Modell der chronischen Schmerzerkrankung.
Bio-psycho-soziales Modell
In der Schmerzmedizin spricht man von einem biopsychosozialen Modell des Schmerzes, das hilft, die Ursache von Schmerzen zu verstehen und Lösungen zu erarbeiten.
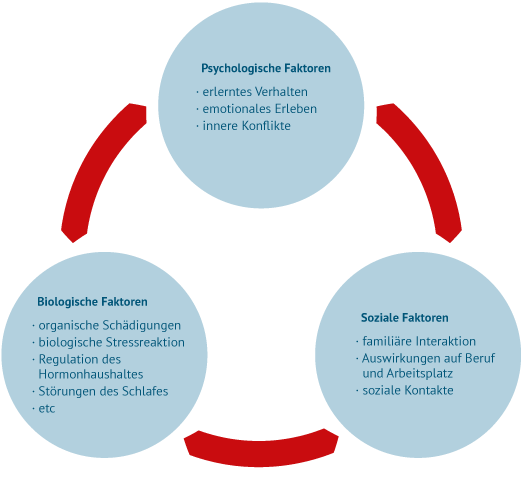
Biologische Faktoren
- organische Schädigungen
- biologische Stressreaktion
- Regulation des Hormonhaushaltes
- Störungen des Schlafes
- etc.
Soziale Faktoren
- familiäre Interaktion
- Auswirkungen auf Beruf und Arbeitsplatz
- soziale Kontakte
Psychologische Faktoren
- erlerntes Verhalten
- emotionales Erleben
- innere Konflikte
Besteht ein Schmerz länger als 6 Monate, dann wird er als „chronischer Schmerz“ bezeichnet. Dabei ist der Schmerz zu einem eigenständigen Krankheitsbild geworden und hat keinen Bezug mehr zu den ursprünglichen Ursachen der Erkrankung.
Der Schmerz hat dann seine nützliche Warnfunktion verloren und führt oft zu einer erheblichen Beeinträchtigung der Lebensqualität: Einschränkung der körperlichen Aktivitäten und der sozialen Kontakte, mangelnder Schlaf sowie psychischen Symptomen wie z.B. depressive Verstimmung, Energielosigkeit und/oder erhöhte Reizbarkeit. Das alles verstärkt das Schmerzerlebnis und führt zu einer Schmerzchronifizierung.
Unser Ziel ist es, mit Ihrer Hilfe und aktiver Mitwirkung diesen Teufelskreis zu durchbrechen und Ihnen Lebensqualität und Lebensfreude zurückzugeben. Hierzu bieten wir Ihnen in einem interdisziplinär zusammenarbeitenden Ärzte- und Therapeutenteam Hilfen zu einem schmerzfreieren und erfüllteren Leben.
Ihre Vorgeschichte (Anamnese), unsere sorgfältig und ganzheitlich durchgeführten Sitzungen, sowie unsere mehrjährigen Erfahrungen mit akuten und chronischen Schmerzpatienten führen dann zu einem besseren Verständnis Ihres Krankheitsbildes, der funktionellen Zusammenhänge der einzelnen Faktoren und letztlich zu einer Steigerung Ihrer eigenen Selbstwirksamkeit. Dies benötigt Ihre und unsere Zeit und Aufmerksamkeit.
Wir bieten:
- klassische Schmerztherapie, kombiniert mit naturheilkundlichen Ansätzen und integrativen Methoden (Akupunktur, fokussierte und radiale Stoßwellentherapie, Magnetfeldtherapie, Faszientherapie, Neuraltherapie, transkutane elektrische Nervenstimulation, Kinesiotaping, intraartikuläre Infiltrationen mit Hyaluronsäure)
- Vermittlung multimodaler interdisziplinärer Therapie durch kontinuierliche Zusammenarbeit verschiedener Fachdisziplinen (Neurochirurgie, Orthopädie, Unfallchirurgie, Physikalische und Rehabilitative Medizin, Allgemeinmedizin, Anästhesie), inklusiv regelmäßige interne Teambesprechungen komplizierter Fälle
- langjährige Erfahrung auf dem Gebiet aller Rücken- und Gelenkschmerzen
- schnelle Termine bei akut exazerbiertem Schmerz
- ausreichend Zeit für Gespräche
- Behandlung seltener Erkrankungen wie CRPS, Cluster, Postzosterneuropathie, Trigeminusneuralgie, Polyneuropathien u. v. m.
- regelmäßige interdisziplinäre Schmerzkonferenzen
- interventionelle Verfahren, wie beispielsweise Gelenk- und Nervenblockaden, Denervationen, Neuromodulation
Interventionelle Verfahren
Organpathologische Erkrankungen können oftmals durch interventionelle oder neuromodulative Verfahren in ihrem Verlauf positiv beeinflusst werden. Hierzu zählen beispielsweise:
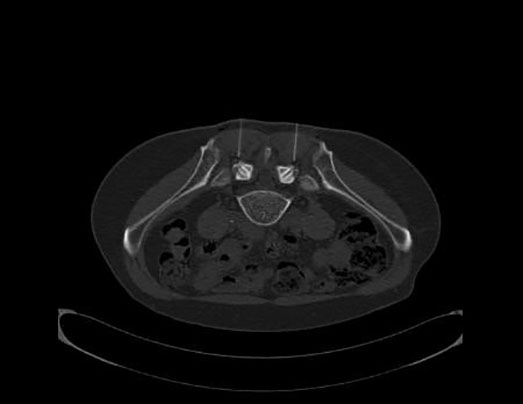
- Infiltrationstherapien: Durch Injektion eines Lokalanästhestikums und eines Kortikoides kann eine akute Entzündungsreaktion und der damit verbundene Schmerz beeinflusst werden. Häufig werden Facetteninfiltrationen, ISG-Infiltartionen und Nervenwurzeblockaden durchgeführt, die entweder im Röntgen oder CT durchgeführt werden oder alternativ unter sonografischer Kontrolle. Das Bild zeigt eine CT-gesteuerte Infiltration der Facettgelenke.
- Denervierungen: Hierbei wird, ähnlich wie bei den Infiltrationstherapien, mit einer Sonde an das betroffene Gelenk vorgegangen und die Gelenkkapsel mitsamt der versorgenden Nervenfasern verödet.
- Neuromodulative Verfahren (spinal-cord-stimulation, periphere Nervenfeldstimulation). Bei bestimmten Krankheitsbildern kann durch die Implantation einer Elektrode und eines entsprechenden Stimulationsgerätes die Weiterleitung des Schmerzimpulses an das ZNS verändert werden und es damit zu einer Veränderung der Schmerzwahrnehmung kommen. Ferner hat das Verfahren bei therapierefraktären Durchblutungsstörungen der Extremitäten (pAVK) und am Herzen (Angina pectoris) einen festen Stellenwert.
- Medikamentenpumpen: Durch die Anlage einer implantierbaren Pumpe können Medikamente unmittelbar in das Liquorsystem und damit unmittelbar an das ZNS appliziert werden. Dies kann bei schweren Spastiken und hohen Dosen von Schmerzmitteln notwendig werden und helfen, schwere Nebenwirkungen zu vermeiden, die ansonsten durch die systemische Gabe dieser Medikamente auftreten würden.
Wichtige Dokumente in Zusammenhang mit der Vorstellung in unserer Schmerzsprechstunde finden Sie hier.
Wir danken Ihnen für Ihr Vertrauen und freuen uns darauf, Sie bald bei uns begrüßen zu dürfen!